-
診療科目
診療科目ガイド
お勧めコンテンツ
当院の診療科目
消化器内科
内科
禁煙
喫煙と禁煙
たばこを止めよう!
警告
禁煙指導・支援
禁煙の効果
たばこと健康
受動喫煙
たばこの有害物質
糖尿病
高血圧
脂質異常症
脂質異常症とは
高尿酸血症
高尿酸血症とは
肥満・メタボ
肥満とは
骨粗鬆症
睡眠障害
認知症
その他
その他の診療科目
サルコペニア
フレイル
-
診療案内
ご案内
検査・設備
健康管理
予防接種
-
当院について
クリニック紹介
基本理念・行動指針
院長挨拶
院内紹介
院内風景
-
通信
お知らせ
お問い合わせ
お問い合わせ
ひまわり通信
院長の独り言
目次
2013年
2014年
2015年
2016年
2017年
2018年
2019年
2020年
2021年
2022年
2023年
- リンク
- アクセス

スマホ用QRコード
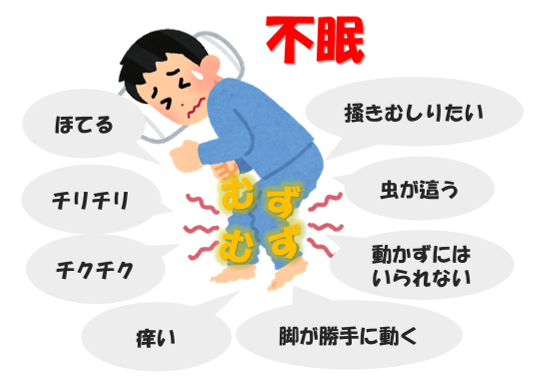
むずむず脚症候群
 |
| むずむず脚症候群とは |
むずむず脚症候群とはレストレスレッグス症候群(Restless Legs Syndrome:RLS)の別名で、レストレス(restless:落ち着かない)、レッグス(regs:脚)症候群という意味です。日本神経学会では下肢静止不能症候群と命名しています。ただし、近年ではRLSあるいはむずむず脚症候群と称されることが多いようです。
脚の表面ではなく内部に不快な異常感覚が生じる疾患(症候群)で、その異常感覚は「むずむず」「蟻やミミズなどの虫が這っている」「ほてる」「炭酸が泡立つ」「ちりちりする」「針で刺すような」「痒い」などさまざまな言葉によって表現されます。中には、「脚の中に手を突っ込んでかき回したいぐらい苦しい」と表現される位、患者さんにとってはきわめて不快なものです。症状が起きた場合、患者さんは脚を叩いたり寝返りを繰り返したりすることなどで不快感を軽くしようとします。重症になるとじっとしていることができず、居ても立っても居られなくなり周りを歩き回らなければいけない状態になります。この症状は主に下肢に生じますが、腰や背中、腕・手、顔などの全身に現れることもあります。
この症状は夕方から夜間にかけて現れやすいことから、入眠障害、中途覚醒、熟眠障害などの睡眠障害の原因となります。その結果、日中に耐え難い眠気をきたりし仕事や家事に集中できなくなったりし、QOL(生活の質)が著しく低下するといった悪循環に陥ります。さらに、昼間にこの症状が起こると授業中や会議中、仕事中でも机を膝蹴りしてしまうなど、思わず異常な行動を取ってしまいます。
ヨーロッパ、アメリカの白人におけるRLSの有病率は4~15%で性差は少なくほほぼ同一の傾向とされます。日本では欧米ほどには多くありません。それでも、日本人の2~5%(200~500万人)にRLSが認められ、そのうち日常生活に支障をきたし治療が必要だと考えられる人は約200万人いると推定されます。難治性の不眠症の10~20%がむずむず脚症候群のが原因ではないかとも言われています。
男性に比べて女性の患者さんの割合が多く(男女比=1:1.5)、40歳以降多くなり60~70歳代にピークがあります。20~30%に小児期~青年期からの発症をみとめます。
この病気は欧米では一般的な病気として広く知られています。そして、多くが適切な薬物療法で症状が大幅に改善されます。しかし、日本では一般の方のみならず医療関係者でも認知率が低く、この病気を精神病やうつ病、皮膚病、関節炎などと誤診されている例も多々あるようです。
| 症状と診断 |
下記の4つことが当てはまれば、むずむず脚症候群と診断できます。
- 脚を動かしたいという強い欲求が存在し、また通常その欲求が、不快な下肢の異常感覚に伴って生じる
- 静かに横になったり座ったりしている状態で出現、増悪する
- 歩いたり下肢を伸ばすなどの運動によって改善する
- 日中より夕方・夜間に増強する
上記の症状1~4で思い当たるものがある方はご相談ください。
- RLSの中核症状は、「下肢を動かさずにはいられない衝動」であり、多くの場合はそれと関連して下肢の異常感覚を伴う。この症状が、夕方から夜間に生じるあるいは増悪する、安静によって増悪する、運動により改善するのがRLSの特徴です。
- 下肢を動かさずにはいられない衝動と異常感覚が生じると、じっとしていられず絶えず脚を動かしたり、立ち上がって歩き回ったりしたくなる。
夜間であれば寝つきを妨げる原因となり、日中であれば日常生活上の支障ともなる。
RLSでは、こうした衝動に加えて下肢の異常感覚を伴うことが多く、むしろ異常感覚が主訴となる場合も多いが、その訴えの内容は多岐にわたる。 - RLSに伴う異常感覚は、通常経験することの少ない感覚であり、的確に表現できないと訴える場合も多い。
- むずむずする、虫が脚の中を這うような感じ、火照る、などと表現されることが多いが、症状の表現は多彩である。全体としては下肢表面の異常感覚というよりは、脚の内部の不快感として訴えることが多い。☛表1)RLSでみられる下肢感覚症状
- 以前は、感覚症状として痛みの訴えは少ないと考えられていたが、近年RLSにおいても痛みの訴えは少なくないことが明らかにされている。患者は痛だるい、痛重いといった表現をすることがある。
- また、小児では成長痛を訴える場合もある。
- 周期性四肢運動(periodic limb movements:PLM)とは、睡眠中に主に下肢が周期的に短く動く現象。RLS患者においては約8割以上と高頻度に合併することが知られている。下肢の感覚症状に加えて就床すると下肢がぴくつく、入眠しかけると下肢がぴくついて眠れない、夜間にぴくついて覚醒すると訴える場合もあるが、多くの患者はPLMを自覚していない。PLMにより睡眠の障害を伴うものを周期性四肢運動障害(periodic limb movementdisorder:PLMD)という。
- 注意欠如多動性障害との関連
小児および成人においても、RLSと注意欠如多動性障害(attention deficit hyperactivity disorder:ADHD)との関連が指摘されている。ADHDにおいては、RLSが約4割、PLMが約6割と高頻度に合併。逆にRLS児の約3割がADHDと診断されていたとの報告がある。授業中などじっとしていると増悪するRLS症状が、学校などでの落ち着きのなさや多動症状をきたし、ADHDと類似した症状を示すこともありうることから、ADHD本来の多動症状とRLSに起因する多動とを区別することは困難で病態の解明を困難にしている。
| うずく | 熱感 | じっとしていられない |
| 熱い | イライラ、ピクピクした感じ | 焼けつくような |
| 火照る | 不安でたまらない | 脚を切ってしまいたい |
| 冷たい | 不安がふくらむような | 引き裂くような |
| 冷え | 叫びだしたいような | ズキズキする |
| 虫が這うような | 表現できない様な辛さ | 無理やり引っ張られるような |
| むずむずするような | むず痒い | 歩き回らずにはいられない |
| 引き寄せられるような | 水が流れるような | 足踏みしたい |
| 電気が流れるような | 痛い | 動かなくてはという気持ち |
| あせり | 痛か痒い | あせる |
| 痛みが強くなる | 引っ張られるような |
- RLSでは「むずむず脚症候群」と呼ばれることが多いが「むずむず感」を伴わない患者が見落とされている可能性があり注意が必要です。
- ⇒ 表1)RLSで見られる下肢感覚症状を参照してください。
- 上記の様な症状が安静時にあり、運動により軽快する場合は、むずむず脚症候群の可能性があります。この様な方は一度ご相談ください。
むずむず脚症候群の問診票は下記よりダウンロードできます。
| 間違われやすい他の疾患 |
RLSにおいてしばしば問題となるのはRLSとそれ以外の病気(疾患)との鑑別である。RLS以外の病気にRLSの治療を行ってもよくなりません。副作用だけが発生する可能性すらあります。従って、RLSとRLSによく似た病気をそれぞれ正しく診断することが重要となってきます。
■アカシジア(Akathisia)
アカシジアは「静座不能症」と訳される通り、座ったままでじっとしていられず、そわそわと動き回るという特徴があります。精神科の薬(とりわけ抗精神病薬)の服用中に副作用として起こることがあります。アカシジアは抗精神病薬だけではなく、抗うつ薬や一部の胃腸薬などによっても引き起こされることがあり注意が必要です。これらの薬を服用していて、下に示したような症状がみられた場合には、自己判断で服用を中止したり放置したりせずに、早急に医師又は薬剤師に連絡してください。自己判断での服用の中止によって、さらに重篤な症状が出現する場合があることに注意して下さい。
アカシジアの主な症状
- 体や足のそわそわ感、むずむず感、灼熱感
- 座ったままでいられず、歩き回りたくなる
- じっとしていられず、脚を小刻みに動かしたくなる
- 姿勢を頻繁に変えたくなる
いずれも歩行や運動によって軽減されることが特徴のひとつです。また、気分のソワソワ感より身体のソワソワ感が強いことも特徴だと言われています。
むずむず脚症候群(RLS)とアカシジアの違いは、前者は主に夕方や夜間に下肢を中心に症状が出ることが多いのに対し後者は一日中上半身に症状が出ることが多いとされています。
アカシジアの分類としては、お薬の開始・増量からおよそ4週間以内(多くは数日以内)に発症する「急性アカシジア」と、3か月以上たって発症する「遅発性アカシジア」、原因薬の中断により6週間以内に発症する「離脱性アカシジア」があります。
このように落ち着きがなくなったり、興奮して歩き回ったりするアカシジアの症状を、抗精神病薬などの服用を必要とした元来の精神疾患による精神症状であると勘違いしてはいけません。病気が悪化したと勘違いして、自分で勝手に服用中のお薬をたくさん飲んでしまうと、一般的にはさらにアカシジアが悪化します。あまりに苦しくて衝動的に自分を傷つけたり、自殺したいとさえ感じ危険な行為に及ぶ場合さえもあります。
■周期性四肢運動障害(PLMD)
周期性四肢運動(PLM)とは無意識のうちに数秒から数十秒間隔で周期的に脚がピクンと痙攣する不随運動で、RLS患者の80%以上に認められる神経症状です。ただし、PLMはRLS患者にのみ認められる現象ではなく、高齢者では睡眠中よく観察される。ほとんどの場合、睡眠中に出現するPLMは自覚症状はなく、日常生活で問題になることはない。しかし、なかにはPLMが原因で熟眠が妨げられていたり、何度も目が覚めてしまったりすることがある。そのような場合は周期性四肢運動障害(PLMD)と言われ治療の対象となることがある。
■脊髄症、神経根症、末梢神経障害
最もよくRLSと間違われる疾患・原因である。脊髄の病気やケガ、椎間板ヘルニアなどにより腰のレベルで脊髄が障害されるものを脊髄症、神経根が障害されるものを神経根症という。また、長期間にわたる糖尿病、アルコール性障害、膠原病などで末梢神経が障害された状態を末梢神経障害という。RLSは夜間に症状が増悪する傾向があるが脊髄症、神経根症、末梢神経障害でも夜間に症状が増悪することがあり、鑑別が困難となる。しかし、RLSでは異常感覚が筋肉や骨などの脚の内部に感じられるのに対し脊髄症、神経根症、末梢神経障害では脚の表面にも感じられる。また、RLSでは脚を動かすと軽快するが、脊髄症、神経根症、末梢神経障害では動かしている時にも感じられれることがむずむず脚とは異なっている。
■体位性不快症状(Positional discomfort)
横になり脚をまっすぐに伸ばすと下肢にしびれや違和感や震えが出てくることがある。ただし、体位性不快症状では寝返りを打ったり、下肢を曲げたり、あるいは座ったりすると直ちに症状は消失する。真っすぐ寝る姿勢すると腰や骨盤で下肢の神経や血管が圧迫されたり、筋肉や腱が不安定な位置になったりしてしびれや震えが出てくるもので、病気とは言えない。長時間正座したときに坐骨神経が圧迫されて脚がしびれてくるのと同じ現象である。
■こむら返り
夜間睡眠中にふくらはぎがつることはしばしば経験する。むずむず脚なら左右両脚にみられることが多く、脚を動かすと軽快する。一方、こむら返りでは片脚にみられることが多く、脚を動かしても軽快しない。
■不安
むずむず脚症候群に診断基準にあてはまるるのだが、1回だけそうなったといった場合。たまたま、長時間同じ姿勢で座っていて坐骨神経が圧迫されて脚がしびれたのか、日中の激しい運動により筋肉痛になったかもしれない。
■かゆみ
アトピー体質の人や湿疹などの皮膚病などでは皮膚の表面に痒みを訴えることが多い。この痒みで睡眠が妨げられるとRLSと勘違いしてしまうことがある。
■下肢静脈瘤
治療を要するほどではない軽度の下肢静脈瘤である患者さんで、RLS様の症状がある場合に静脈瘤による症状と勘違いされていることがある。
■アカシジア
薬剤誘発性アカシジアとも呼ばれ、向精神薬の副作用である。RLSでは日内変動があり夜間に増悪することが多いのに対して、アカシジアは一日中むずむず症状が認められる。また、RLSでは下肢に限局することが多いが、アカシジアでは上半身に多く認められる。
■成長痛
成人ではめったに見られないが子供にしばしばこの症状が認められることがある。脚にうずくような痛みが夜寝る前や夜中に現れる。ただし、成長痛では脚を動かしても痛みは軽減しない。
むずむず脚症候群の問診票は下記よりダウンロードできます。
| 子供のむずむず脚症候群 |
RLSは子供からの発症も少なくはない。医療機関でRLSと診断された成人患者38%が20歳未満で、14%が10歳までに発症している。一見落ち着きがない様に見える子供の中にはむずむず脚のせいでじっとしていられない場合がある。低年齢の子供では自ら症状を訴えられない場合も多く保護者も気づきにくい。夜寝つく頃に脚をよく動かす、脚をさすらないと寝つけないといった症状があればRLSの可能性がある。
成人RLSでは睡眠の障害が主体であるが、小児では授業中にじっとしていられないという訴えが前景に立つこともある。日中の症状の有無、それに伴う学校生活への支障の程度についても把握する必要がある。
幼児や小学生などの低学年からの発症では一次性、遺伝性のものが多いとされる。ある研究調査では8~11歳の子供がRLSの場合、両親のうち少なくとも片親が発症している割合は71.4%、12~17歳の子供の両親の場合、どちらか一方が発症している割合は80%と非常に高いという結果がでている。
小児RLSも成人と同様の臨床症状を呈するが、症状の出方が大人と少し異なり、昼間にもでることが少なくない。そのため、脚のむずむず症状のため授業中にも落ち着きがなくなり、しばしば注意欠陥・多動性障害(ADHD)と間違がわれることがある。
成長痛とは、就床時や夜間に四肢の痛みや不快感を訴えるもので、小児では比較的よく経験される。近年、成長痛を訴える小児の一部がRLSの診断に合致することが報告されている。RLS児では成長痛の経験は約8割と非RLS児より有意に高頻度ではあるが、非RLS児においても約6割が成長痛を経験しており、成長痛は非特異的な所見とも考えられる。
RLS症状の影響としては,運動欲求,睡眠障害,起床困難,日中の眠気,集中力の低下、疲労などが高頻度に認められる。
■注意欠如多動性障害との関連
小児および成人においても、RLSと注意欠落多動性障害(attention deficit hyperactivity disorder:ADHD)との関連が指摘されている。ADHDにおいては、RLSが約4割、PLMが約6割と高頻度に合併。逆にRLS児の約3割がADHDと診断されていたとの報告がある。授業中などじっとしていると増悪するRLS症状が、学校などでの落ち着きのなさや多動症状をきたし、ADHDと類似した症状を示すこともありうることから、ADHD本来の多動症状とRLSに起因する多動とを区別することは困難で病態の解明を困難にしている。
| 原因と病態生理 |
むずむず脚症候群の原因は、はっきりわからないもの(一次性、特発性)と他の病気や薬などが原因となって起こるもの(二次性)に分けられます。一次性の場合は小児期より症状がみられ家族歴が高率に認められるという特徴があります。二次性の原因としては、鉄欠乏(性貧血)、慢性腎不全(特に透析中)、妊娠、糖尿病、パーキンソン病、関節リウマチなどが挙げられます。
■一次性(特発性)
一次性の原因はまだ明らかにはなっていませんが、有力な説として脳内の神経伝達物質の1つであるドパミンの機能障害や鉄が関与していると言われています。ドパミンはさまざまな運動機能を潤滑にする働きをします。
①ドパミン神経細胞の機能異常
- A11ドパミン神経細胞の機能低下により脊髄神経細胞に対する抑制が解除される。
- 抑制が取れると脊髄の神経細胞は興奮しやすくなる。
- 脚が受けている小さな刺激も脳は過敏に受け取ってしまう。
- 例えば、靴下を履いていてもその刺激は脳に伝わらないようにブロック(抑制)されている。
- 抑制が取れると「靴下を履いている」という余計な刺激も「異常な刺激」として脳は受け取ってしまう。
②鉄欠乏症
鉄はドパミンを作る過程で欠かすことのできない物質です。その鉄の不足によりドパミンがうまく合成されないことで症状を引き起こすのではないかとも考えられています。鉄欠乏はRLSの病態と密接に関連することが知られており、鉄欠乏をきたしやすい状態としては、胃切除後、慢性の出血を伴う消化器疾患、閉経前の女性などがあげられる。
鉄欠乏の指標として血清フェリチン値がよく用いられ、50ng/ml未満が低値の目安とされる。
小児RLS患者では約7割で血清フェリチン値が50ng/ml未満であるとの報告があるが、小児では思春期までは低値を示す傾向にあることも考慮する必要がある。
鉄剤投与による鉄欠乏の解消のみで、RLS症状が改善・消失する患者もあることから、鉄欠乏がRLSの病態と深く関与していることは確かである。ただし、RLS患者全般に鉄欠乏を有するわけではなく、逆に鉄欠乏患者の多くがRLS症状を呈するわけでもない点は注意を要する。
RLSの病態における鉄の役割については、まだ十分にわかっていないが、中枢神経における鉄の動態が関与しているとされる。RLS患者において、脳脊髄液中のフェリチン濃度が低いとの報告がある。
③遺伝
■2次性
①尿毒症、慢性腎臓病
腎機能障害の患者さんはRLSの発症率が高く重症化しやすいことが分かっています。なかでも、腎機能が低下して血液透析を受けている患者さんでの発症率が高くなります。国際RLS研究グループ診断基準での疫学調査では透析館患者の7~33%にRLSが合併していたことことです。
一回4時間、週3回の血液透析中には原則として動くことができません。腎移植をして血液透析が必要なくなるとRLSは消失する。
また、腎不全になると鉄欠乏状態になりやすくなりRLSの発症因子となることも指摘されている。
②妊娠
妊婦はRLSの発症リスクとなる。妊娠中の約10%のRLSを発症するとされている。RLSの妊婦は、非RLSの妊婦に比較して睡眠時間が短く、入眠困難や熟睡困難も多いことが指摘されている。
RLSの危険因子としては初産、薬剤・アルコール摂取、喫煙などが指摘されている。一方、家族性RLSの家族歴のある女性492人の調査では未経産婦のRLS頻度33.7%に比べて経産婦のRLS頻度49.5%と有意に高頻度であった。
妊婦のRLSの原因としては鉄欠乏、血清フェリチンの低下だけでなく、葉酸欠乏も指摘されている。
妊娠中のRLS有病率は一定ではなく、妊娠3 ~ 4 ヵ月頃より始まり、三半期の8 ヵ月頃に最も頻度が高くなる。9 ヵ月になると急速に低下し、分娩ごろに消える。産褥時期になると妊娠前の頻度に戻る。
③薬剤性:抗うつ薬、抗精神薬、メトクロミド(プリンペラン)、抗ヒスタミン剤、抗てんかん薬
④精神疾患:脊髄疾患、末梢神経障害、片頭痛、パーキンソン病、ALS、脊髄小脳失調症、ナルコレプシー、多発性硬化症
⑤内科疾患:クローン病、関節リウマチ、糖尿病、緊張型頭痛
⑥うつ病、不安神経症
不安とうつ症状はRLSの患者により強く観察されるという報告が多い。健常者に比較してRLSの患者ではうつ病は2 ~ 4倍のリスクがあることが指摘されている。
うつ病にRLSが起こりやすいという側面と、RLSにうつ病が起こりやすいという側面があり、両者は複雑な関係にある。
神経伝達物質であるセロトニンの伝達を改善することでうつ症状や不安症状を改善させる多くの抗うつ薬や抗精神病薬はRLS症状を発症させたり悪化させたりする。なかでも、SSRI、四環系抗うつ薬はハイリスクとされている。また、オピオイドの離脱はRLSの発症・悪化に関与するとされている。
| 治療 |
むずむず脚症候群の治療には薬を使用しない「非薬物療法」と使用する「薬物療法」があります。症状が軽い場合は「食事」や「運動」、日常生活(習慣)の改善を行います。症状が強い場合は、それらに加えて薬剤による「薬物療法」を追加します。
■非薬物治療
①RLSの増悪因子を避ける
- アルコールを控える:アルコールはRLS症状を悪化させる因子。特に、寝酒は睡眠の後半を覚醒させ、RLSにはよくない習慣。まず、寝酒をやめよう。
- カフェインを控える:コーヒーや緑茶に含まれるカフェインはRLS症状を悪化させる因子。特に午後から夜にコーヒーや緑茶を飲む習慣のある人では、それを止めるだけでRLS症状を緩和できることがある。
- 喫煙する:ニコチンはカフェインほどではないがRLS症状を悪化させる因子。それ以外にも喫煙は慢性閉塞性肺疾患(COPD)、狭心症・心筋梗塞などの循環器疾患、肺がんなどの重篤な健康被害をもたらす。これを機会に禁煙を考えましょう。
②鉄分を多く含む食品を摂取する
③日常生活・習慣の改善
- 規則的な就寝と起床
- 就寝前に軽い運動をする
- 就寝前の激しい活動は避ける
- 暖かい風呂または冷たいシャワー
- 四肢(脚)のマッサージ
- 適度な運動:全く動かないことや通常にない過剰な運動はRLSの発症誘因になる
- 体重の管理:健康的な食事と十分な活動
- RLS症状から注意をそらす工夫:退屈でじっとしているときはゲームなどに意識を集中させる
■薬物療法
全てのむずむず脚症候群の患者さんに薬物治療が必要なわけではない。上記の生活習慣の改善や体操、マッサージなどの非薬物療法で効果が不十分な場合に薬物療法を考える。まず、鉄欠乏が存在する場合は必要に応じて、鉄剤などの内服を行う。一般的には血清フェリチン<75μ/mLが治療対象となる。ただし、小児の場合は血清フェリチンは低めであるため<50μ/mLが対象となる。
下記の薬物療法を開始するときは、たとえ重症例であっても、単剤で最小用量から開始し薬効を確認しながら必要があれば漸増する。投与量は症状が抑制あるいは自制しうる至適最低用量にとどめること。
①ドパミン系薬剤
ドパミン系薬剤には脳内でドパミンに変換されるドパミン製剤とドパミン働きをよくするドパミン受容体作動薬がある。
- ビ・シフロール錠(0.125mg) 1回1~2錠 1日1回 就寝前(就寝前1~3時間、通常2時間前) 1日1回0.75mgまで
- ニュープロパッチ 1回2.25~4.5mg 1日1回 24時間貼付 1日6.75mgまで
- L-ドパ製剤(マドパー配合錠,ネオドパストンL配合錠などのいずれか)(L-ドパ量として100mg) 1回0.5~1錠
②抗てんかん薬
- レグナイト錠(300mg) 1回1~2錠 1日1回 夕食後.腎障害例には1日1回300mg.高齢者は1日300mgから使用
※:ニュープロパッチ(貼付剤)以外の内服薬は就寝前2時間に服用すると効果的
■オーググメンテーション(augmentation)
AugmentationはRLSに対するドパミン作動薬による長期治療の合併症であり、①RLSの重症度が増強する、②RLS症状がより容易に出現する、③1日のうちでより早い時間帯または午後(いつもより早い時間帯)に出現する、④上肢にまで症状が広がることを特徴とする。
鑑別すべき病態には、早朝の反跳現象(early morning rebound)、自然経過によるRLS症状の増悪、耐性(tolerance)、ドパミン遮断薬(dopamine-blocking agents)により生じるアカシジア(neuroleptic-induced akathisia)がある.
早朝の反跳現象(early morning rebound)はlevodopaのような半減期の短い薬物を用いたときに出現しやすい。典型例では深夜から午前10時頃にかけて症状が出現しRLSの治療に用いている薬物の血中濃度が低下する時間帯に一致する。Augmentationとの相違点は、症状が身体の他の部位へ広がることがないこと、安静時にRLS症状が出現するまでの時間の短縮や症状の程度が増強しないことである。
耐性(tolerance)は、治療開始前と比べてRLSの重症度が増強しないことやRLS症状の出現時刻が早まらないことでaugmentationとは異なる。
ドパミン遮断薬により生じるアカシジアは、ドパミン遮断薬により出現し軽度の錐体外路(ジスキネジア,パーキンソニズム)を伴うことがある、静止不能や感覚異常がRLSでみられるような脚にみられるのでなく体全体に自覚され、症状の日内変動を認めず、睡眠パラメータの変化も少なく、家族歴もみられない。
RLSの自然経過による症状の増悪は経過が緩徐であるが、augmentationは比較的急に症状が増強する。
Augmentationへの対応 は、まず第1はaugmentationの発症の予防である。すなわちaugmentationの危険因子を避けることである。まず、augmentationに影響を与えうるあらゆる因子を除外する。具体的には次の様な対処を行う。
①高用量のドパミン作動薬の投与を避ける。
②できる限り有効最小用量にする。pramipexole 0.5~0.75mg/day以下,ropinirole 2mg/day以下、レボドパ製剤 200mg/day以下。
③ドパミン作動薬とaugmentationを増悪しうる薬物(SSRI,ドパミン拮抗薬、抗ヒスタミン薬)を同時投与しているときは処方を再考する。
④血清フェリチン低値(<50ng/ml)の場合、鉄剤を補給する。
⑤半減期の短い薬物はaugmentationを発症するリスク因子となるため半減期の長い薬物を使用する。
⑥またこれに代わる方法として1日の投与用量を分割する方法もあるがその有効性を示したcontrolled studyはない。
Augmentationを発症したときの対応
①現在内服中のドパミン作動薬の内服時刻を早める(例:使用している薬物の用量を変えずに2分割投与する,すなわち半量を午後の早めの時刻に投与する)
②ドパミン作動薬を短時間作用型から長時間型に変更する(例:levodopaをpramipexoleへ変更するなど)、
③前②の対応でも困難なときはドパミン作動薬から抗てんかん薬(例gabapentin)、clonazepamまたはオピオイド(海外報告)に切り替える。
また、ドパミン作動薬の減量や休薬(drug holiday)は、augmentationを軽減することができ、治療前のRLSの重症度レベルに戻ることもあり、augmentationと自然経過によるRLS症状の進行との鑑別にも役立つ。

