-
診療科目
診療科目ガイド
お勧めコンテンツ
当院の診療科目
消化器内科
内科
禁煙
喫煙と禁煙
たばこを止めよう!
警告
禁煙指導・支援
禁煙の効果
たばこと健康
受動喫煙
たばこの有害物質
糖尿病
高血圧
脂質異常症
脂質異常症とは
高尿酸血症
高尿酸血症とは
肥満・メタボ
肥満とは
骨粗鬆症
睡眠障害
認知症
その他
その他の診療科目
サルコペニア
フレイル
-
診療案内
ご案内
検査・設備
健康管理
予防接種
-
当院について
クリニック紹介
基本理念・行動指針
院長挨拶
院内紹介
院内風景
-
通信
お知らせ
お問い合わせ
お問い合わせ
ひまわり通信
院長の独り言
目次
2013年
2014年
2015年
2016年
2017年
2018年
2019年
2020年
2021年
2022年
2023年
- リンク
- アクセス

スマホ用QRコード
高齢者糖尿病
2017年10月
 |
| 日本人の糖尿病患者の推移 |
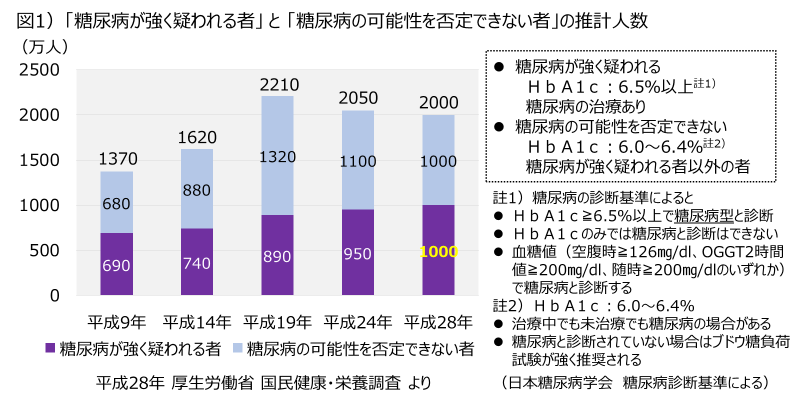
厚生労働省は国民の身体の状況、栄養摂取量及び生活習慣の状況を明らかにし、国民の健康増進を総合的に推進するための基礎資料を得るため、平成9年より毎年「国民健康・栄養調査」を実施しています。さらに、平成24年以降は4年毎に拡大調査を行っています。平成28年10~11月に行われた拡大調査結果が平成29年9月21日に公表されました。
過去1~2カ月の血糖状態を示す「HbA1c:ヘモグロビンA1c」を測定し、HbA1cが6.5%以上を「糖尿病が強く疑われる者」、HbA1cが6.0~6.4%を「糖尿病の可能性を否定できない者」として全国に当てはめて推計しています註1、註2)。
「糖尿病が強く疑われる者」(以下、糖尿病患者)の割合は12.1%、男女別にみると男性16.3%、女性9.3%でした。推計患者数は1000万人となり、調査を始めた平成9年の690万人から右肩上がりで推移しています。厚生労働省は有病率の高い高齢者人口の増加とともに、運動不足や食生活の乱れなどで肥満が増えているのが原因と推察しています。
「糖尿病の可能性を否定できない者」(以下、糖尿病予備群)の割合は12.1%、男女別にみると男性12.1%、女性12.1%でした。推計予備群数は平成19年の1320万人をピークに減少し、平成28年は平成24年よりも100万人少ない1000万人となっています。厚生労働省は平成20年度から始まった特定健康診査(メタボ健診)などによる予防効果が出ていると推察しています(図1)。
 |
| 高齢者の糖尿病 |
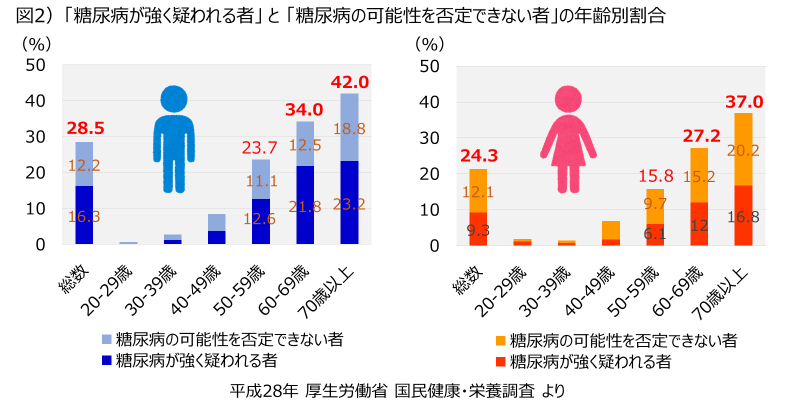
糖尿病患者は、男性では全体で16.3%、50代12.6%、60代21.8%、70歳以上23.2%。女性では全体で9.3%、50代6.1%、60代12.0%、70歳以上16.8%でした。
糖尿病予備群は、男性では全体で12.1%、50代11.1%、60代12.5%、70歳以上18.8%。女性では全体で12.1%、50代9.7%、60代15.2%、70歳以上20.2%でした。
糖尿病患者と予備群を合わせると、男性では全体で28.5%、50代23.7%、60代34.0%、70歳以上42.0%。女性では全体で24.3%、50代15.8%、60代27.2%、70歳以上37.0%でした。男女合わせると、60代で3割前後、70歳以上で4割前後の人が糖尿病または予備群ということになります(図2)。
 |
| 高齢者糖尿病の特徴 |
加齢とともに膵β細胞は老化しインスリン分泌は低下してきます。それに加え、内臓脂肪量の増加や筋肉量の減少、身体活動(運動量)の低下のためインスリン抵抗性が増大し糖尿病の頻度が増加してきます(図2)。
高齢者糖尿病とは65歳以上の糖尿病のことをいい、若い人とは異なる特徴があります。特に、75歳以上の後期高齢者ではその傾向がより強くなり、合併症や併存疾患だけでなく身体機能、認知機能、社会・経済状況など患者個人により大きく異なっています。
■食後高血糖
加齢によるインスリン追加分泌の低下も加わり食後高血糖が増強します。一方、夜間や空腹時の血糖上昇は軽度であることが多いとされています。
また、高齢者は高血糖時に口渇・多飲・多尿などの自覚症状に乏しいため、気がつかないうちに高血糖は進行し脱水を引き起こし容易に糖尿病昏睡となることがあり注意が必要です。
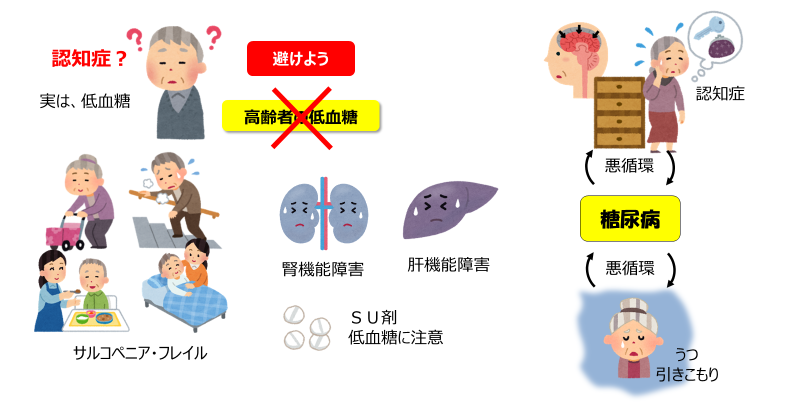
■低血糖
 |
高齢者では低血糖が起こりやすくなっています。しかもその際、警告症状註3)でもある発汗・動悸・冷汗・手の震えなどの自律神経症状が出現しにくく無自覚低血糖となりやすい傾向があります。さらに、頭重感・フラフラ・めまい・脱力感、ろれつが回らない・目がかすむ・意欲低下・せん妄などの非典型的な低血糖症状を示すことが多く、低血糖が見逃され重症の低血糖を起こしやすくなります。
1回の低血糖発作で転倒による骨折や慢性硬膜下血腫、脳血管障害、狭心症・心筋梗塞、不整脈、突然死の誘因になることもあります。重症低血糖は認知症・心血管疾患発症・死亡の危険因子です。高齢者では1回の重症低血糖でも認知症のリスクとなります。また、慢性の低血糖では人格の変化や記銘力低下など、一見すると認知症やうつと間違えそうな症状が出現することがあります。そのような場合、家人や周りの人が認知症やうつによるものと思い込み、しばしば誤った対処をしている場合があり注意が必要です。
このように高齢者の低血糖は発見・診断が困難です。しかも重篤な合併症に繋がってしまいます。そこで平成28年5月、日本糖尿病学会と日本老年医学会は合同で「高齢者糖尿病の血糖コントロールの目標(HbA1c)」を発表し、若壮年者より緩めにするよう勧告をしています(後述)。
■認知機能低下・認知症
糖尿病患者では糖尿病がない人と比べて、アルツハイマー型認知症が1.5~2.0倍、血管型認知症が2~3倍起こりやすいとされています。また、認知症の前段階である軽度認知機能障害も起こりやすく、特に注意力・記憶力・学習能力・遂行機能(実行機能)などの障害が多く認めらます。
遂行機能(実行機能)註4)次の認知機能であり、セルフケア(自己管理)の障害に繋がります。その結果、糖尿病治療を困難にして高血糖を招き、高血糖は遂行機能障害をきたすという悪循環を形成します。遂行機能障害は高血糖(HbA1c7.0%以上)と関連します。また、認知機能障害が重症になるにつれ、重症低血糖のリスクも高まります。(☞ 院長の独り言 2017年6月号)
■うつ(うつ病、うつ傾向)
尿病では「うつ」(うつ病、うつ傾向)になりやすく、また逆に「うつ」があると糖尿病になりやすくなります。糖尿病ではインスリン治療の導入や服薬管理、食事制限・運動などのセルフケアが求められます。これらがストレスとなりうつを発症することもあります。また、うつになると運動不足や服薬管理などのセルフケアができなくなるなどして、糖尿病が悪化するといった悪循環を形成します。
高血糖(HbA1c7.0%以上)や低血糖はうつの危険因子です。高齢者糖尿病では、この傾向がより強く、不眠・体重減少・全身倦怠感・痛みなどの身体症状や引きこもり・物事への興味関心の消失などがある場合は、うつを発症(併発)している可能性があり注意が必要です。
 |
■身体機能の低下、骨折・転倒、サルコペニア、フレイル
高齢者糖尿病では筋肉量の減少や筋力低下により身体能力が低下し、ADL(日常生活動作)低下註5)や転倒・骨折、サルコペニアやフレイルに陥りやすくなります。これらは糖尿病悪化へと繋がり悪循環を形成します。(☞ 院長の独り言 2017年8月号、9月号)
■腎機能・肝機能障害
高齢者では腎機能が低下しています。糖尿病の合併症である腎症は腎機能低下をさらに進行させます。SU薬註6)、ビグアナイド薬註7)、一部のSGLT2阻害薬註8)、DPP4阻害薬註9)、グリニド薬註10)は腎排泄型の薬剤のため、腎機能が低下した糖尿病患者では腎臓からの薬の排出が遅れ薬物の蓄積が起こり、薬の副作用が出やすくなります。
また、肝機能も加齢と共に低下していき、薬が蓄積しやすくなり副作用が出やすくなります。特に、SU剤註6)は他の薬と併用すると作用が増強され低血糖を起こすことがあるので注意が必要です。
■多彩で個人差が大きい合併症
糖尿病患者は糖尿病網膜症・腎症・神経障害などの細小血管症、足病変、動脈硬化による虚血性心疾患(狭心症・心筋梗塞)や脳血管障害(脳梗塞)、感染症、歯周病、認知症など様々な合併症を持っています。また、以前より糖尿病と高血圧、脂質異常症などの生活習慣病は互いに合併しやすいという事はよく知られていました。実際のところ、糖尿病患者の多くはこれらの病気を併せ持っています。さらに、高齢糖尿病では心不全、サルコペニア、フレイル、転倒・骨折、がんを発症しやすくなっています。
これらの合併症は高齢になればなるほど合併症の種類も重症度も増していきます。さらに、個人差が大きいため、個々に合わせた対応が必要となってきます。
■多剤併用
高齢者糖尿病では糖尿病がない人と比べて、合併症や併発症を持つ場合が多く、薬の種類や量(数)が多くなる(多剤併用)傾向があります。多剤併用は服薬アドヒアランス註11)の低下をもたらし、高血糖や低血糖、転倒のリスクを上昇させます。高齢者糖尿病では5剤以上服用している多剤併用が多いとされます註12)。
■社会・経済状況
高齢者糖尿病の治療は社会・経済状況の悪化により困難となります。とくに、認知症があり独居で介助者のサポートがない場合はより一層困難なものとなります。
| まとめ |
平成28年の厚生労働省の国民健康・栄養調査よると、「糖尿病が強く疑われる者」(糖尿病患者)の割合は12.1%(推計患者数1000万人)、「糖尿病の可能性を否定できない者」(糖尿病予備群)の割合は12.1%(推計予備群数1000万人)であった。
糖尿病または予備群と考えられる人は加齢とともに増加し、その割合は男性で60代34.0%、70歳以上42.0%。女性で60代27.2%、70歳以上37.0%であった。男女合わせると、60代で3割前後、70歳以上で4割前後の人が糖尿病または予備群となる。
高齢者糖尿病の特徴
- 食後高血糖になりやすい
- 口渇・多飲・多尿などの高血糖症状が出にくい(気づきにくい)→ 糖尿病昏睡に注意
- 低血糖になりやすい
- 低血糖症状が出にくい(気づきにくい)、かつ非定型的のことが多い → 重症低血糖になりやすい
- 重症低血糖は認知症、心血管疾患、死亡のリスク
- 慢性の低血糖は認知症と誤解されやすい
- 認知機能障害、認知症やうつになりやすい → 糖尿病悪化 → 悪循環形成
- 身体機能の低下により転倒・骨折、サルコペニアやフレイルになりやすい → 糖尿病悪化 → 悪循環形成
- 多彩で個人差が大きい合併症を併せ持つ(糖尿病は合併症のデパート)
小血管障害(網膜症、腎症、神経障害)、足病変
動脈硬化性疾患(狭心症・心筋梗塞、脳梗塞、閉塞性動脈硬化症)
- 個人差が大きい
- 身体的・精神的・心理的あるいは社会経済的問題を持つことが多い
■註解
1) 糖尿病の診断基準(日本糖尿病学会 糖尿病治療ガイドによる)
- 次の①②③④のいずれかが確認された場合は「糖尿病型」と判定される。
- ⑤および⑥の血糖値が確認された場合は「正常型」と判定される。
- 「糖尿病型」「正常型」いずれにも属さない場合は「境界型」と判定される。
- 早朝空腹時血糖値126㎎/dL以上
- 75gぶどう糖負荷試験で2時間後の血糖値200㎎/dL以上
- 随時血糖値200㎎/dL以上
- ヘモグロビンA1c(HbA1c)6.5%以上
- 早朝空腹時血糖値110㎎/dL未満
- 75gOGTTで2時間値140㎎/dL未満
- 別の日に行った検査で血糖値が糖尿病型と再確認できれば糖尿病と診断できる。ただし、初回検査と再検査の少なくとも一方で、必ず血糖値の基準を満たしていることが必要。HbA1cのみの反復検査による診断は不可。
- 血糖値とHbA1cを同時測定し、共に糖尿病型であることが確認できれば糖尿病と診断できる。
- 血糖値が糖尿病型を示し、かつ次のいずれかが認められる場合は初回検査だけでも糖尿病と診断できる。
①口渇、多飲、多尿、体重減少などの典型的症状
②確実な糖尿病網膜症
2) HbA1c
HbA1cは赤血球に含まれるヘモグロビンにブドウ糖が結びついたもの。赤血球の寿命が長い(約120日)ため過去1~2カ月の平均的な血糖状態を把握できる。
耐糖能正常者のHbA1cは4.6~6.2%。ただし、HbA1c6.2%前後は正常型の他に境界型(予備群)や糖尿病型などが存在する。厚生労働省の国民生活・健康調査では、血糖値の測定を行わず、HbA1cのみで正常型、境界型、糖尿病を判定している。したがって糖尿病や予備群とはせず、「糖尿病が強く疑われる者」と「糖尿病の可能性を否定できない者」に区分している。
3) 警告症状
個人差はあるが血糖値が70㎎/dL以下になってくると、自律神経が反応して血糖値を上げるホルモンが分泌される。血糖値を上げるホルモンにはカテコラミン、グルカゴン、副腎皮質ホルモン、成長ホルモンなどがある。カテコラミン(アドレナリン、ノルアドレナリン、ドパミン)が分泌されることにより「冷や汗をかく(発汗)」「胸がどきどきする(動悸)」「ふるえがくる(震え)」「不安感」などの症状が出る。これらの症状は危険から身を守るための危険信号であり警告症状といえる。このような警告症状なしにおこる低血糖を無自覚低血糖といい、重症低血糖に繋がる。
1型糖尿病や進行した2型糖尿病、低血糖を繰り返す人、自律神経障害のある人、高齢者などでは無自覚低血糖を起こしやすいため注意が必要。
さらに血糖値が下がると、脳はエネルギー不足になり、中枢神経症状と呼ばれる「目のかすみ」「生あくび」「眠気」などの症状が出る。
さらに血糖値が下がると、意識を失ったり、痙攣(けいれん)を起こしたりする。
- 遂行機能
高次脳機能障害のひとつ。前頭葉(特に背外側部)の障害で生じ、認知症の中核症状をなす。目標を効果的に達成するための一連の認知行動。目標を設定し、計画を立て、目標・計画を実行。途中で評価・判断、行動の修正を行う機能。例えば、今日の夕食はカレーにしようと考え(目標の設定)、レシピを考え(計画の立案)、足りない食材を買いに行き、野菜を刻み、肉を炒め、カレールーを入れて煮込み、並行してご飯を炊き、サラダをつくります(計画の実行)。その過程で、野菜の炒め具合の判断や味付けの調整をします(判断・評価、行動修正)。
日常生活動作(ADL)
日常生活動作(ADL:activities of daily living)とは人が毎日の生活を送るために各人が共通に繰り返す、さまざまな基本的かつ具体的な活動のこと。
狭義のADLは歩行や移動、食事、更衣、入浴、排泄、整容など身のまわりの基本的な身体活動を指し、基本的日常生活動作(Basic Activity of Daily Living;BADL)と呼ばれる。
一方、ADLをより広い概念とする場合には、交通機関の利用や電話の応対、買物、食事の支度、家事、洗濯、服薬管理、金銭管理など、自立した生活を営むためのより複雑で多くの労作が求められる活動を含み、手段的日常生活動作(Instrumental Activities of Daily Living;IADL)と呼ばれる。
6) SU薬:主な先発医薬品…アマリール、グリミクロンなど
スルホニル尿素(sulfonylurea、SU)薬。膵β細胞に働き、服用後短時間で強力なインスリン分泌刺激作用を有し血糖を下げる。最近はグリメピリド(アマリール)が最もよく使用されている。重大な副作用に低血糖がある。
7) ビグアナイド薬:主な先発医薬品…メトグルコなど
主に肝臓に作用して糖新生を抑制する。食欲を抑制する効果もあり、肥満が起きないので肥満者にも使いやすい。単独使用での低血糖はほとんどみられない。最近では、肥満を伴う2型糖尿病患者の第一選択薬として用いられることが多い。注意すべき副作用として乳酸アシドーシスが挙げられる。
8) SGLT2阻害薬:主な先発医薬品…スーグラ、フォシーガ、ルセフィ、アプルウェイ、デベルザ、カナグル、ジャディアンスなど
SGLTとはSodium-glucose transporterの略で、ナトリウム・グルコース共役輸送体とも呼ばれている。血液は腎臓の糸球体で濾過され尿の元(原尿)となる。原尿中には身体に必要な水分・塩分・糖・アミノ酸などが含まれているため、身体に必要なものを腎臓(尿細管)で再度吸収(再吸収)する必要がある。
多種類のSGLTのうち、SGLT1とSGLT2は腎臓の尿細管に存在し糖(グルコース)を再吸収する。SGLT2は近位尿細管に限定的に存在し、原尿中の糖の90%を再吸収し、残りの10%をSGLT1が再吸収する。したがって、健康人では通常は尿中に糖は漏れ出ない。SGLT阻害薬はこのSGLTの働きを阻害(ブロック)する。SGLT2阻害薬は主としてSGLT2の働きを阻害し余分な糖を尿中に排出することで血糖を下げる。
9) DPP4阻害薬:主な先発医薬品…グラクティブ、ジャヌビア、エクア、ネシーナ、トラゼンタ、テネリア、スイニー、オングリザ、ザファテック、マリゼブなど
食事により血糖値が上昇すると腸からインクレチンというホルモンが分泌され、膵β細胞に働きかけインスリン分泌を促進し血糖を下げる。インクレチンは分泌後に分解酵素であるDPP4によって速やかに分解され、その作用が失われる。DPP4阻害薬はDPP4の働きを阻害することでインクレチンの分解を抑制し、インクレチン濃度を高めインスリン分泌を促進して血糖値を下げる。
10) グリニド薬:主な先発医薬品…グルファスト、スターシス、ファスティック、シュアポストなど
膵β細胞に直接作用しインスリン分泌を促進し服用後短時間で血糖降下作用を発揮する。
11) 服薬アドヒアランス
近年、服薬遵守(じゅんしゅ:法律や道徳・習慣を守り、従うこと)に対する用語はcompliance(コンプライアンス)からadherence(アドヒアランス)に変わりつつある。コンプライアンスとは医師の指示による服薬遵守であり、 アドヒアランスとは患者の理解、 意志決定、治療協力に基づく服薬遵守である。治療は医師の指示に従うという従来からの考え方から、患者との相互理解のもとに行っていくという考え方に変化してきている。したがって、服薬遵守においても、コンプライアンスからアドヒアランスに変わってきている。
12) 多剤併用
多種類の医薬品が処方されていることを多剤併用という。一般的に高齢者では多くの病気が合併・併存するため、多剤併用となることが多い。高齢者では薬物の代謝や排泄の能力が低下している。したがって、服用する薬剤が増加すると、加速度的に副作用も増加する。薬剤の副作用を少なくする最も確実で有効な方法の一つが薬剤を5剤以下にすることであると言われている。

